Трансплантация или пересадка печени — это специальная операция, проведенная хирургическим путем с целью замены органа. Процедура распространена в странах Западной Европы и Америки, постепенно проникает в отечественную медицину. Применяется в случае полного отказа в функциональности родного органа. Операция усложняется природной структурой органа, ткани которой могут легко повредиться во время пересадки. После удачно проведенной манипуляции требуется обязательная реабилитация.
Трансплантация органа — дорогостоящая процедура, но это единственная возможность во многих случаях спасти человеку жизнь.
Показания
Не все больные соглашаются на такую сложную операцию. Но она необходима в случае полного прекращения функциональности органа. Заболевание сопровождается дополнительными тяжкими симптомами, люди медленно умирают, и консервативная медицина не может остановить процесс. Наиболее опасными патологиями считаются гепатит, рак и цирроз. Это главные показания к пересадке печени.
Вернуться к оглавлениюВирусный гепатит
Запущенная форма гепатита всех типов, кроме А, может вызвать полную дисфункцию печени. Послеоперационные последствия неоднозначные и присутствуют высокие шансы рецидива. По данным статистики, после пересадки происходит повторное инфицирование. Кроме того, у трети всех пациентов на протяжении пяти лет развивается острый цирроз и требуется повторная трансплантация.
Вернуться к оглавлениюРак печени
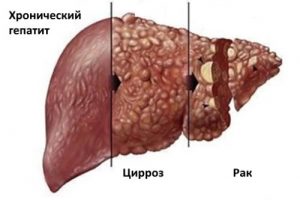
Пересаживать орган при раке целесообразно только в том случае, если онкология поражает исключительно печень, соседние органы остаются нетронутыми, нет метастазов. У человека больше шансов на выздоровление, если рак находится на первой стадии и нет обширных повреждений печеночных тканей. В противном случае — шансов на выздоровление у больного нет.
Вернуться к оглавлениюЦирроз печени
Цирроз представляет собой патологический процесс, при котором клетки органа гибнут, а на их месте образуется соединительная ткань. Процесс трудно остановить, отмирают части печени в результате прекращается функционирование. Заболевание в короткие сроки вызывает осложнения, несовместимые с жизнью, поэтому пересадка печени при циррозе необходима. Показания представляют собой наиболее опасные формы цирроза:
- инфекционный вирусный В и С;
- запущенная стадия алкогольного;
- билиарный первичного типа.
Другие возможные показания
Кроме главных показаний, назначить трансплантацию могут в ряде других состояний. Речь идет о продолжительных заболеваниях, которые стремительно развиваются. Это могут быть отдельные болезни или осложнения. Необходимость трансплантации наступает в том случае, если другие способы терапии не могут помочь людям. Пересадка печени требуется в таких случаях:
- Врожденные пороки развития. Они определяются в раннем возрасте. Обычно дети переносят вмешательство хорошо и в 75% случаев исход положительный.
- Поликистоз. Сегментарные части печени поражены образованиями в форме кист.
- Острая печеночная недостаточность. Такая форма может быть вызвана тяжелым токсическим отравлением.
- Болезнь Вильсона-Коновалова. Редкое заболевание врожденного типа, при котором наблюдается гепатоцеребральная дистрофия в результате нарушения метаболизма.
Противопоказания

Трансплантация печени — сложное вмешательство, и окончательный результат зависит от общего состояния пациента. Детально изучаются все противопоказания. Существует обширный список состояний, при котором делать манипуляцию категорически запрещено или нецелесообразно. Они условно делятся на 2 группы: абсолютные и относительные противопоказания. К первым относятся:
- активные формы инфекционных заболеваний;
- острая сердечная недостаточность тяжелой формы;
- рак на стадии метастаз.
Относительные противопоказания представляют собой состояния, при которых могут делать операцию, но есть высокие риски для жизни пациента. В число таких входит алкоголизм, тромбоз воротной вены, отсутствие селезенки, искусственная вентиляция легких. Большой риск несет проведение процедуры для пациентов с хроническими заболеваниями кровеносной, сердечно-сосудистой и эндокринной систем.
Вернуться к оглавлениюПодготовка к хирургическим манипуляциям
На подготовительном этапе проводят все необходимые анализы для определения необходимости назначения вмешательства уровня готовности пациента. Также важным этапом считается подбор органа. Донорство предусматривает передачу органа другому человеку. Часто используют трупный материал, но его можно не дождаться.
Наилучшим вариантом считается родственная печень. Имплантация происходит не всего органа, а части. Перед процедурой донор и пациент проходят ряд обследований на совместимость. Всего около 20 процедур. Для донора существует определенный ряд требований: возраст не меньше 18 лет, отсутствие хронических заболеваний печени, совпадение групп крови. Новое слово в медицине, позволяющее обходиться человеку без операции — искусственная печень — специальный аппарат, на основе свиных клеток, которые очищают кровь.
Вернуться к оглавлениюХод операции

Трансплантация печени длится в среднем 8—12 часов. На первом этапе больной орган нужно удалить. Его вырезают, отсекая вены и желчные пути. Очень важно вовремя наложить шунты, чтобы обеспечить кровоснабжение. Делают все очень быстро и деликатно, время от момента удаления родной печени и до подсаживания новой считается критичным.
Следующий этап предусматривает имплантацию донорского материала. Это, может быть, целая печень или ее поврежденная часть. Вложив орган, присоединяются все сосуды, чтобы возобновить кровоснабжение. После этого соединяются желчевыводящие протоки. Важно понимать, что печень пересаживается без желчного пузыря, а для налаживания функций временно вводят дренаж.
Вернуться к оглавлениюРеабилитация
Послеоперационная реабилитация проходит по-разному, в зависимости от скорости приема организмом новой печени. Все это время пациент должен находиться под присмотром врачей. Ему назначаются специальные препараты для борьбы с иммунной системой, которая пытается победить инородное тело. Согласно статистических данным, быстрее приживается орган и удачнее проходит реабилитация при пересадке от родственного донора.
Вернуться к оглавлениюПоследствия
Самый опасный период после хирургии — когда печень еще не прижилась. Требуются дополнительные методики, поддерживающие жизнедеятельность. Так называемая первичная недостаточность повышает интоксикацию, происходит отравление, затем наступает отторжение. Это значит, что с этим органом пациент жить не может и требуется новая пересадка. Осложнения проявляются:
- кровотечением;
- перитонитом на основе желчного разлива;
- тромбозом;
- инфицированием.
Прогнозы после пересадки
С пересаженной печенью люди живут в среднем около 10 лет. Соблюдая все рекомендации, можно полностью вернуться к нормальной жизни. Возобновить трудовую деятельность удалось 80% пациентов. Известны случаи, когда женщины после пересадки рожали здоровых детей. Но не стоит забывать, что риск отторжения остается на всю жизнь. При первых признаках отказа требуется новая повторная пересадка печени.



 (4 оценок, среднее: 4,50 из 5)
(4 оценок, среднее: 4,50 из 5)